効率を高めたイノベーションが全国に広がれば、難民緩和の希望が見えてくる
2017年05月12日
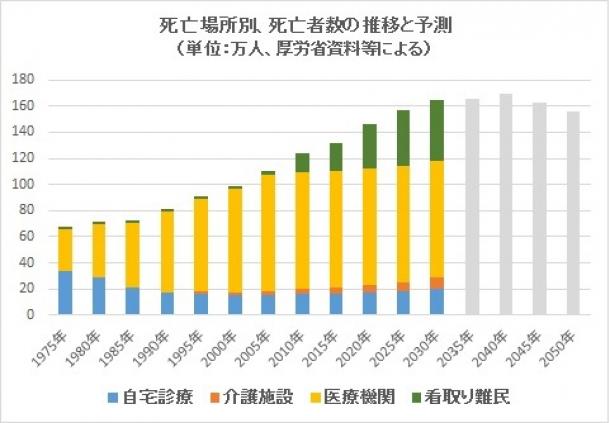
高齢化社会は多死社会でもある。厚生労働省の「将来推計人口」によると、2030年に65歳以上の高齢者は約3685万人(全人口の32%)に達し、年間死亡者は今より36万人も多い165万人になる(下のグラフ)。
死亡場所別に見ると、2030年時点で一番多いのが「医療機関(病院・診療所)」(黄色)で、人数は89万人である。「自宅診療」(青色)は20万人、「介護施設」(橙色)は9万人。そして残る47万人が一般に「看(み)取り難民」(緑色)と呼ばれ、終末期のケアを受けられない人々である。
 死亡場所別、死亡者数の推移と予測(単位:万人、厚生労働省資料等による)
死亡場所別、死亡者数の推移と予測(単位:万人、厚生労働省資料等による)47万人は全死亡者数の28%に当たる。急速に増えるので、受け皿をどうするかが深刻な問題になっている。
厚労省が期待するのは、自宅や介護施設でみとる「在宅医療」の充実だ。なぜ在宅医療なのかは後述するとして、まず現状で大半を占める医療機関の問題を見ておこう。
2014年施行の医療介護総合確保推進法によって、全国167万の病床(ベッド)は4つの機能(高度急性期、急性期、回復期、慢性期)に厳密に分類されることになった。患者の症状に応じた病床の使い分けを管理して漫然とした長期入院を減らし、結果的に病床数を現状以下に抑制するというのが厚労省の方針である。
理由は国民の医療介護費の増大だ。2016年は約51兆円だったが、25年には81兆円にふくらむ見通し。病院中心の医療は高コストで、このままでは財政が間違いなく持続不能になる。そこで病床数を減らして医療費を抑え込もうというわけだ。
その結果、病院に入院できない高齢者が増え、終末期は別の居場所を見つけなくてはならなくなる。とくに高齢化が急速に進む東京などの大都市圏では、受け皿になる社会インフラが圧倒的に不足している。2030年に47万人という「看取り難民」はこうした状況下で発生する。
「看取り難民」の代表例は孤独死である。
自治体の多くは支援の不備を指摘されるのを恐れてデータを公表していないが、現在でも年間4万人近くおり、今後さらに増えるだろう。多くは独居に加え貧困、慢性病、家族との断絶、自己放任などを抱え、ふだんの医療もあまり受けていない人たちだ。
多死社会では、個々の死を悼むより、大量の死を効率的に処理することに追われる。みとってもらえたとしても、終末だけ病院や介護施設に慌ただしく運び込まれ、尊厳が保たれているとは言い難い最後を迎えるケースも増えるだろう。
そこで「看取り難民」を少しでも減らし、かつ医療介護費を節約する手段として急に脚光を浴びているのが、在宅医療である。厚労省は医療を病院から在宅医療に誘導するため、在宅診療報酬を優遇し、地域ごとに医療・介護が連携する「地域包括ケアシステム」を推進している。
有料会員の方はログインページに進み、デジタル版のIDとパスワードでログインしてください
一部の記事は有料会員以外の方もログインせずに全文を閲覧できます。
ご利用方法はアーカイブトップでご確認ください
朝日新聞社の言論サイトRe:Ron(リロン)もご覧ください